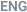Рестеноз стента – это не приговор
В эпоху бурного роста малоинвазивных операций на сосудистом русле во всем мире, в частности и в Российской Федерации, остается нерешенным вопрос о риске повторных вмешательств при возникающих рестенозах ранее имплантированных стентов. Современное состояние технологий позволяет создавать стенты нового поколения с частично биодеградируемым каркасом и снизить риск повторных операций в среднем до 10%. Это означает, что только 10 пациентов из 100 в течение года после операции вернутся в стационар, и им будет предложено лечение.
Причинами рестеноза стентов у пациентов являются как механические повреждения (недораскрытие стента, поломка стента, длинный стентированный участок, наличие калициноза, неполное покрытие стентом атеросклеротической бляшки, слабая радиальная жесткость металлического каркаса стента, отсутствие лекарственного покрытия у стента), так и клинические факторы (наличие сахарного диабета и хронической болезни почек, резистентность к лекарственному покрытию стента, аллергические реакции на компоненты стента).
На сегодняшний день зарастание стента не является неизлечимым состоянием. В арсенале эндоваскулярных хирургов имеются современные диагностические технологии, которые позволяют выявить вероятную причину рестеноза и выполнить необходимое лечение. В частности, одним из таких диагностических методов является оптическая когерентная томография (ОКТ). Этот метод позволяет заглянуть внутрь сосуда, оценить состояние сосудистой стенки и каркаса стента, а также выявить механические причины рестеноза.
Возможными вариантами лечения рестеноза могут быть: имплантация нового стента с другими характеристиками каркаса и лекарственного покрытия внутрь «старого» стента, раздувание «старого стента» баллоном с нанесенным лекарственным веществом и/или рассмотрение вопроса об открытой операции – коронарном шунтировании. Не существует официальных рекомендаций, регламентирующих количество имплантируемых стентов в одну и ту же локализацию артерии, однако в клинической практике чаще всего допустимо не более 3 слоев стентов.
Мы хотим представить клинический случай пациента 51 года, который обратился в ФГБУ «НМИЦ ТПМ» Минздрава России через 6 месяцев после стентирования коронарных артерий с жалобами на возобновление приступов стенокардии. При проведении коронарографии был выявлен рестеноз в ранее имплантированном стенте в передней нисходящей артерии (рисунок 1). Оптическая когерентная томография подтвердила такой феномен, как уменьшение диаметра стента в отдаленном периоде наблюдения («stent recoil») вследствие недостаточной его радиальной жесткости (рисунок 2).
После раздуваний баллонами высокой прочности был применен баллон с лекарственным покрытием. Однако на контрольной ангиографии сохранялся выраженный дефект контрастирования, обусловленный надорванным участком избыточной рестенотической ткани. В связи с чем был имплантирован дополнительно второй стент с большей радиальной силой, более прочным каркасом. На контрольной ангиографии был достигнут хороший результат, стент был полностью расправлен (рисунок 3,4). Пациент отметил улучшение самочувствия, отсутствие приступов стенокардии и был выписан из стационара.
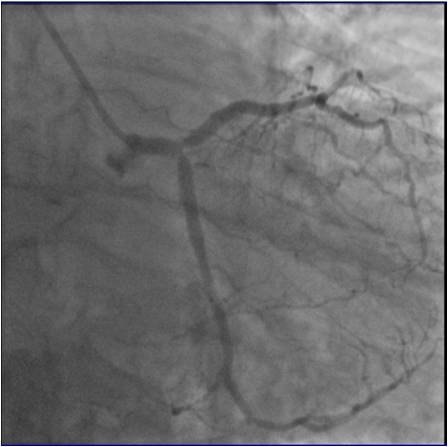
Рисунок 1. Участок передней нисходящей артерии (ПНА) с рестенозом
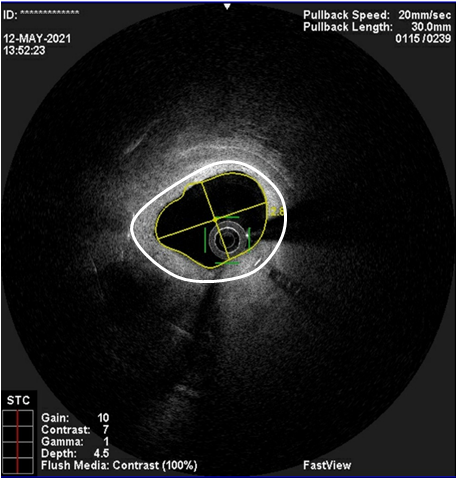
Рисунок 2. Участок передней нисходящей артерии (ПНА) с рестенозом по данным ОКТ (белой линией отмечен стент)
Рисунок 3. Результат после стентирования ПНА
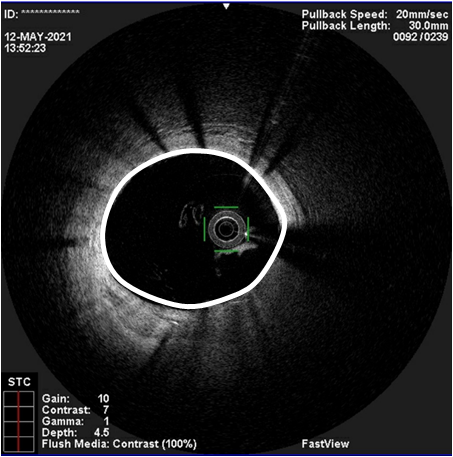
Рисунок 4. Результат после стентирования ПНА по данным ОКТ (белой линий отмечен стент)